Efectele RA asupra plămânilor
Plămânii pot fi afectați în PR prin intermediul RA în sine sau ca efect al tratamentului administrat pentru RA.
Există trei situații în care plămânul poate fi afectat negativ la persoanele cu poliartrită reumatoidă:
- Un efect direct al bolii reumatoide asupra plămânilor
- Un efect advers al tratamentului administrat pentru reumatoid asupra țesutului pulmonar
- Infecții toracice, ca o consecință a reumatoidei în sine sau a terapiilor imunosupresoare administrate pentru tratarea acestuia, provocând o deteriorare suplimentară a funcției pulmonare
Acest articol își propune să ofere o privire de ansamblu asupra acestor trei moduri prin care plămânii pot fi afectați.
1. Efectele directe ale bolii reumatoide asupra țesutului pulmonar și pleurei
Persoanele cu RA pot dezvolta boli în plămâni, ca urmare a atacului sistemului imunitar articulațiilor și altor țesuturi. Pot apărea diferite tipuri de boli pulmonare, inclusiv boala pulmonară interstițială (ILD), bronșiectazie și bronșiolită obliterantă. În fiecare dintre acestea, pot apărea inflamații și leziuni ale țesutului pulmonar, reducând capacitatea de a absorbi oxigenul din aerul pe care îl respirăm în fluxul sanguin și provocând dificultăți de aer la persoanele afectate. Adesea, aceasta este însoțită de o tuse persistentă, mai ales la efort. Testele de respirație (numite și teste ale funcției pulmonare sau ale funcției pulmonare) și o scanare CT a plămânilor sunt utilizate pentru a confirma diagnosticul și sunt descrise modele precise ale bolii pulmonare.
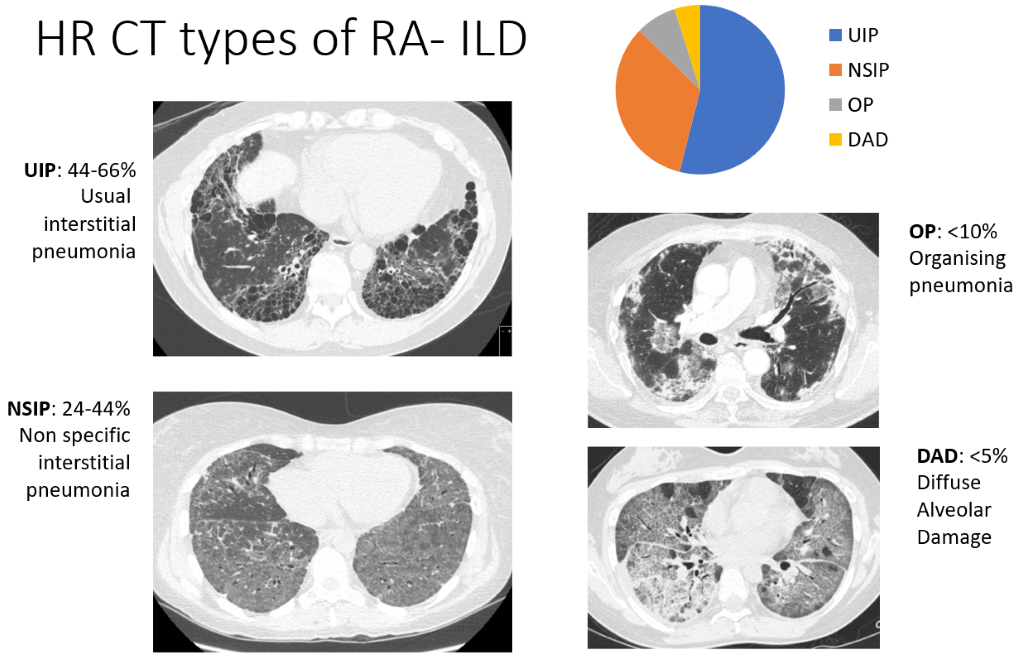
Boala pulmonară interstițială (BPI)
În boala pulmonară interstițială (ILD) celulele imune se adună în plămâni, însoțite de îngroșarea sau fibroza țesuturilor. Aceasta înseamnă că sacii de aer (alveolele) sunt mai puțin capabili să absoarbă oxigenul pe care îl respirăm în fluxul sanguin. Deși scanările CT arată dovezi ale ILD la o proporție mare de pacienți cu PR (peste jumătate în unele studii), aceasta nu este suficient de extinsă pentru a provoca dificultăți de respirație sau tuse la majoritatea, simptomele fiind estimate a apărea la doar 5% dintre pacienții cu RA. Aspectele CT sunt atât de caracteristice încât radiologii sunt capabili să descrie patru modele de ILD, enumerate mai jos, în ordinea cât de frecvente sunt:
- pneumonia interstițială (UIP) – cea mai frecventă formă
- pneumonie interstițială nespecifică (NSIP)
- pneumonia organizatorică (OP) și afectarea alveolară difuză (DAD) – mult mai puțin frecvente
Pacienții cu PR care sunt mai susceptibili de a dezvolta ILD includ:
- cei care au fumat
- au noduli reumatoizi
- a dezvoltat RA la o vârstă relativ mai înaintată
- au factor reumatoid și anticorpi anti-CCP
- sunt de sex masculin
De obicei, ILD se dezvoltă la câțiva ani după diagnosticul de RA, dar până la un sfert dintre pacienții cu RA au ILD din momentul în care dezvoltă RA sau chiar înainte ca articulațiile lor să fie afectate. Din punct de vedere istoric, nu a existat un tratament pentru ILD și supraviețuirea a fost slabă, aceasta fiind a doua cea mai frecventă cauză de deces prematur (după probleme cardiovasculare, cum ar fi infarctul miocardic și accidentul vascular cerebral) la persoanele cu RA. Cu toate acestea, mai mult ajutor este disponibil acum și există dovezi că unele terapii, inclusiv micofenolatul de mofetil, rituximab și abatacept, încetinesc sau chiar previn progresia ILD.
Bronșiectazie
Bronșiectazia este o afecțiune în care ramurile căilor respiratorii sunt lărgite. Acest lucru poate apărea ca o consecință a infecțiilor recurente sau deoarece acestea sunt îndepărtate de fibroză, așa cum se întâmplă în ILD. Consecința este că mucusul și secrețiile se acumulează în căile respiratorii, în loc să fie tuse. Reținerea secrețiilor este o problemă deoarece aceasta reduce fluxul de aer și, prin urmare, absorbția de oxigen, făcând persoana afectată fără suflare la efort. Secrețiile reținute încurajează și bacteriile să se dezvolte, făcând mai probabile infecțiile toracice, iar în cele mai extinse cazuri, acestea devin o problemă recurentă. Ca și în ILD, caracteristicile sunt mai frecvent observate pe CT decât raportate de pacienți, până la 30% având zone de bronșiectazie, dar mult mai puține având simptome. Există câteva teorii legate de găină și ouă cu privire la bronșiectazie și RA cu gânduri că bacteriile din bronșiectazie sunt o cauză a anticorpilor CCP care apoi declanșează debutul RA și, alternativ, că suprimarea imună folosită pentru tratarea RA duce la infecții recidivante ale pieptului care în cele din urmă au ca rezultat. în bronşiectazie.
Bronșiolita obliterantă
Bronsiolita obliterantă este o altă afecțiune inflamatorie, în care cele mai mici căi respiratorii (bronhiole) devin blocate sau obstrucționate. Aceasta înseamnă că există mai puțin flux de aer către sacii de aer și, prin urmare, o absorbție mai mică a oxigenului. Persoana afectată se simte fără respirație și poate avea tuse și să aibă respirație șuierătoare. Această afecțiune este mai frecvent văzută ca urmare a inhalării de substanțe chimice, cum ar fi diacetilul utilizat ca aromă în floricelele de porumb cu microunde și țigările electronice, dar rareori poate apărea și la persoanele cu RA. Spre deosebire de ILD, simptomele pot începe într-o perioadă scurtă de timp, se pot agrava rapid și, în absența unui tratament reversibil, cele mai severe cazuri pot necesita transplant pulmonar.
Pleura este un înveliș cu două straturi care înconjoară plămânii. La unele persoane cu RA, straturile pleurale pot fi afectate de inflamație, ceea ce duce la îngroșarea țesutului pleural și la acumularea de lichid în spațiul pleural. Acest lucru este mai probabil să apară la bărbați și la persoanele cu noduli reumatoizi. Îngroșarea pleurală și lichidul pot apărea în jurul unuia sau ambilor plămâni și, deși există semne ale acestui lucru la peste jumătate din toți pacienții cu PR la tomografii, în majoritatea cazurilor, gradul este ușoară și mult mai puțin de 10% au durere sau dificultăți de respirație din cauza pleurală. boala. Adesea trebuie făcute investigații pentru a confirma diagnosticul, necesitând prelevarea de lichid și se face o biopsie pleurală pentru a distinge lichidul pleural reumatoid de infecție (bacterii sau tuberculoză) sau cancer. Tratamentele standard pentru RA sunt de obicei eficiente pentru bolile pleurale și doar foarte rar este necesară intervenția chirurgicală pentru a preveni colectarea de lichid.
Nodulii sunt o caracteristică a RA și pot apărea în plămâni sau pe pleura. Sunt colecții de celule imunitare, adesea găsite în partea din spate a cotului și, deși un semn că sistemul imunitar este supraactiv (parte a procesului bolii RA), nodulii înșiși cauzează rareori simptome și, în general, nu dăunează. Când sunt prezente în plămân, pot fi solitare sau multiple și variază în dimensiune de la câțiva milimetri până la câțiva centimetri atunci când pot fi vizibile pe o radiografie toracică. Deși au unele caracteristici la scanările CT și PET, uneori trebuie luată o biopsie (probă de țesut mic) pentru a confirma diagnosticul, deoarece pot arăta la fel ca cancerul. Tratamentul cu metotrexat poate face nodulii reumatoizi mai mari și mai numeroși, în timp ce alte terapii, inclusiv rituximab și inhibitorii JAK, sunt eficiente în micșorarea lor.
2. Efectele tratamentului PR asupra țesutului pulmonar sau pleurei
În principiu, orice medicament care suprimă eficient procesele inflamatorii determinate de sistemul imunitar care provoacă RA ar trebui să fie, de asemenea, eficient pentru toate manifestările bolii, în toate organele. Acest lucru este în general adevărat, cu multe cazuri în care semnele timpurii ale bolii pulmonare sau pleurale la scanarea CT nu progresează niciodată în măsura în care persoana afectată devine fără respirație sau dezvoltă o tuse, din cauza eficacității medicamentelor pe care le ia. Cu toate acestea, atunci când se constată că boala pulmonară cu PR se agravează, poate fi greu de decis dacă acest lucru se datorează faptului că terapia existentă nu este complet eficientă în suprimarea procesului inflamator de RA sau, alternativ, deoarece terapia în sine are un efect toxic direct asupra plămânilor. sau un efect indirect ca o consecință a infecțiilor toracice.
Metotrexatul (MTX) este unul dintre cele mai importante medicamente antireumatice care modifică boala (DMARD) utilizate pentru tratarea RA. Este foarte rar asociat cu o reacție alergică pulmonară, numită pneumonită de hipersensibilitate (la mai puțin de 1% dintre oameni). Acest lucru apare adesea devreme, bine în primul an de tratament, dar poate fi amânat până la 3 ani după începerea tratamentului. Pacienții se simt rău în câteva zile, cu dispnee, febră și stare de rău. Oprirea MTX și administrarea unei doze mari de steroizi pentru o perioadă scurtă este suficientă pentru ca majoritatea cazurilor să se recupereze. Cu toate acestea, deoarece pneumonita de hipersensibilitate poate fi severă și chiar pune viața în pericol, persoanele cu boală pulmonară preexistentă (cum ar fi BPOC) nu inițiază tratamentul cu MTX dacă se simte că ar putea să nu supraviețuiască pneumonitei MTX dacă aceasta ar apărea. În afară de această reacție și de posibilitatea creșterii nodulilor reumatoizi, nu există nicio dovadă că MTX face mai probabil să apară oricare dintre celelalte complicații pulmonare asociate cu RA, cum ar fi ILD, și, dimpotrivă, poate fi protector prin tratarea atât de eficientă. procesul de bază al bolii PR.
Sulfasalazina a fost asociată cu un sindrom asemănător lupusului în care se observă boala pleurală și, de asemenea, cu o pneumonie „eozinofilă” de hipersensibilitate. Acestea nu sunt evenimente frecvente și sunt de obicei reversibile după întreruperea tratamentului.
Leflunomida a fost asociată foarte rar cu dezvoltarea ILD, în special la persoanele din Asia.
Rapoartele timpurii ale inhibitorilor de TNF (TNFi) au sugerat o legătură cu ILD progresivă și moarte. Cu toate acestea, a fost dificil de determinat dacă această legătură a fost cauzată de medicamente, deoarece TNFi a fost administrat inițial persoanelor cu ILD severă avansată, cu un risc ridicat de infecții toracice și o probabilitate scăzută de supraviețuire. Nu s-a constatat că această clasă de agenți biologici cauzează ILD la persoanele cu alte boli imuno-dicționate, care nu sunt asociate în sine cu boli pulmonare (de exemplu psoriazis, colită), dar precauția este totuși importantă atunci când începeți un pacient cu boală pulmonară severă și risc crescut de apariție. o infecție toracică la o terapie biologică.
În prezent, rituximabul , abataceptul și micofenolatul de mofetil sunt opțiunile preferate față de TNFi, parțial din cauza unui risc oarecum mai mic de infecții toracice.
4. Infecții toracice
Persoanele cu RA și boli pulmonare au mai multe motive pentru a avea un risc crescut de infecții toracice (bronșită și pneumonie). În primul rând, deoarece plămânul este deteriorat, apărarea naturală împotriva infecțiilor este redusă. Acest lucru este agravat la persoanele care fumează sau sunt expuse la fumuri sau alte toxine pulmonare și trebuie făcut toate eforturile pentru a renunța la fumat. Acest lucru este peste faptul că fumatul reduce eficacitatea DMARDs și TNFi. În al doilea rând, tratamentele pentru RA (toate DMARD-urile și medicamentele biologice) funcționează prin suprimarea sistemului imunitar. Procedând astfel, ele reduc apărarea organismului împotriva infecțiilor și astfel cresc riscul de infecții. În plus, se poate dezvolta un ciclu nedorit în care terapiile DMARD și biologice trebuie întrerupte pentru a permite recuperarea după infecțiile toracice, care, la rândul lor, au ca rezultat o apariție a PR și a bolii sale pulmonare, ducând la mai multe leziuni pulmonare și la o susceptibilitate și mai mare la infecții. .
Trebuie să se găsească un echilibru între riscul de infecție și tratamentul procesului reumatoid de bază. Măsurile utile includ evitarea contactului cu sursele de infecție, cum ar fi spațiile aglomerate, ținerea la curent cu vaccinurile (gripa anual, vaccinul polizaharidic pneumococic PPV o dată) și exerciții respiratorii pentru a ajuta modurile naturale de curățare a secrețiilor pulmonare. Renunțarea la fumat este foarte importantă.
În timp ce toate DMARD-urile și terapiile biologice prezintă un risc crescut de infecție, devine din ce în ce mai clar că steroizii (prednisolon) conferă cel mai mare risc dintre toate și ar trebui depuse toate eforturile pentru a opri tratamentul cu steroizi orali (prednisolon) la persoanele cu boală pulmonară reumatoidă. .
Actualizat: 29/10/2019