ફેફસાં પર RA ની અસરો
ફેફસાંને RA માં RA દ્વારા જ અસર થઈ શકે છે, અથવા RA માટે આપવામાં આવતી સારવારની અસર તરીકે.
શું તમને આ લેખ મદદરૂપ થયો?
રુમેટોઇડ સંધિવા ધરાવતા લોકોમાં ત્રણ પરિસ્થિતિઓ છે જેમાં ફેફસાં પર પ્રતિકૂળ અસર થઈ શકે છે:
- ફેફસાં પર રુમેટોઇડ રોગની સીધી અસર
- ફેફસાના પેશીઓ પર રુમેટોઇડ માટે આપવામાં આવતી સારવારની પ્રતિકૂળ અસર
- છાતીમાં ચેપ, રુમેટોઇડ પોતે અથવા તેની સારવાર માટે આપવામાં આવતી રોગપ્રતિકારક શક્તિને દબાવતી ઉપચારના પરિણામે, ફેફસાના કાર્યમાં વધુ બગાડનું કારણ બને છે
આ લેખનો હેતુ આ ત્રણ રીતોની ઝાંખી આપવાનો છે જેમાં ફેફસાંને અસર થઈ શકે છે.
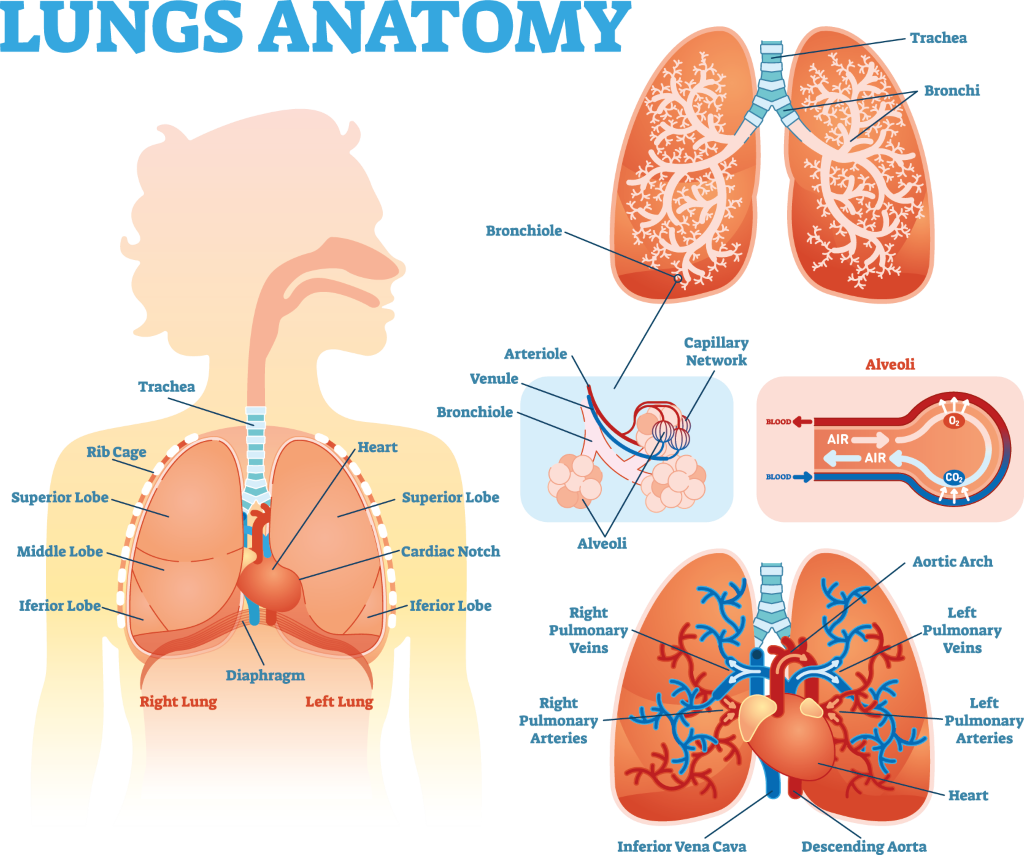
1. ફેફસાના પેશીઓ અને પ્લુરા પર રુમેટોઇડ રોગની સીધી અસર
RA ધરાવતા લોકો તેમના ફેફસાંમાં રોગ વિકસાવી શકે છે, પરિણામે તેમની રોગપ્રતિકારક શક્તિ તેમના સાંધા અને અન્ય પેશીઓ પર હુમલો કરે છે. ઇન્ટર્સ્ટિશિયલ લંગ ડિસીઝ (ILD), બ્રોન્કાઇક્ટેસિસ અને બ્રોન્કિઓલાઇટિસ ઓબ્લિટેરન્સ સહિત વિવિધ પ્રકારના ફેફસાના રોગ થઇ શકે છે. આમાંના દરેકમાં, ફેફસાના પેશીઓને બળતરા અને નુકસાન થઈ શકે છે, જે આપણે લોહીના પ્રવાહમાં શ્વાસ લઈએ છીએ તે હવામાંથી ઓક્સિજનને શોષવાની ક્ષમતાને ઘટાડે છે અને અસરગ્રસ્ત લોકોને શ્વાસ લેવામાં તકલીફ થાય છે. ઘણીવાર આ સતત ઉધરસ સાથે હોય છે, ખાસ કરીને શ્રમ સાથે. શ્વસન પરીક્ષણો (જેને ફેફસાના કાર્ય અથવા પલ્મોનરી કાર્ય પરીક્ષણો પણ કહેવાય છે) અને ફેફસાંના સીટી સ્કેનનો ઉપયોગ નિદાનની પુષ્ટિ કરવા માટે કરવામાં આવે છે, અને ફેફસાના રોગની ચોક્કસ પેટર્ન વર્ણવવામાં આવે છે.
ઇન્ટર્સ્ટિશિયલ લંગ ડિસીઝ (ILD)
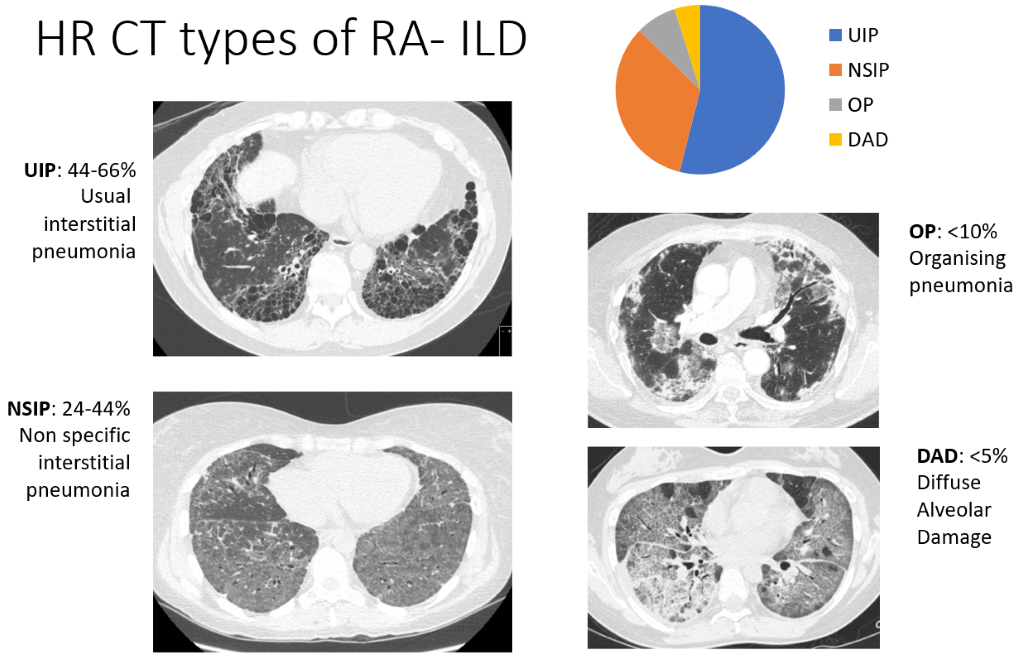
ઇન્ટર્સ્ટિશિયલ લંગ ડિસીઝ (ILD) માં રોગપ્રતિકારક કોષો ફેફસામાં એકત્રિત થાય છે, જે પેશીઓના જાડા અથવા ફાઇબ્રોસિસ સાથે થાય છે. આનો અર્થ એ છે કે હવાની કોથળીઓ (એલ્વેઓલી) આપણે લોહીના પ્રવાહમાં શ્વાસ લઈએ છીએ તે ઓક્સિજનને શોષવામાં ઓછી સક્ષમ છે. જોકે સીટી સ્કેન RA દર્દીઓના ઊંચા પ્રમાણમાં ILD નો પુરાવો દર્શાવે છે (કેટલાક અભ્યાસોમાં અડધાથી વધુ), આ મોટા ભાગનામાં શ્વાસ લેવામાં તકલીફ અથવા ઉધરસ પેદા કરવા માટે પૂરતું વ્યાપક નથી, RA દર્દીઓના 5% જેટલા ઓછામાં લક્ષણો જોવા મળે છે. સીટી દેખાવો એટલા લાક્ષણિક છે કે રેડિયોલોજિસ્ટ્સ ILD ના ચાર દાખલાઓનું વર્ણન કરી શકે છે, તેઓ કેટલા સામાન્ય છે તેના ક્રમમાં નીચે સૂચિબદ્ધ છે:
- ઇન્ટર્સ્ટિશલ ન્યુમોનિયા (યુઆઈપી) - સૌથી સામાન્ય સ્વરૂપ
- બિન-વિશિષ્ટ ઇન્ટર્સ્ટિશલ ન્યુમોનિયા (NSIP)
- ઓર્ગેનાઈઝીંગ ન્યુમોનિયા (OP) અને ડિફ્યુઝ મૂર્ધન્ય નુકસાન (DAD) - ઘણી ઓછી વારંવાર
RA દર્દીઓ કે જેમને ILD થવાની શક્યતા વધુ હોય છે તેમાં નીચેનાનો સમાવેશ થાય છે:
- જેઓ ધૂમ્રપાન કરે છે
- રુમેટોઇડ નોડ્યુલ્સ છે
- પ્રમાણમાં મોટી ઉંમરે RA વિકસાવી
- રુમેટોઇડ પરિબળ અને એન્ટિ-સીસીપી એન્ટિબોડીઝ છે
- પુરુષ છે
સામાન્ય રીતે, RA નિદાનના ઘણા વર્ષો પછી ILD વિકસે છે, પરંતુ RA દર્દીઓના એક ક્વાર્ટર સુધી ILD હોય છે જ્યારે તેઓ પ્રથમ RA વિકસાવે છે, અથવા તેમના સાંધાને અસર થાય તે પહેલાં પણ. ઐતિહાસિક રીતે ILD માટે કોઈ સારવાર ન હતી અને જીવિત રહેવું નબળું હતું, આ RA ધરાવતા લોકોમાં અકાળે મૃત્યુનું બીજું સૌથી સામાન્ય કારણ છે (હૃદયરોગના હુમલા અને સ્ટ્રોક જેવી કાર્ડિયોવેસ્ક્યુલર સમસ્યાઓ પછી). જો કે, હવે વધુ મદદ ઉપલબ્ધ છે અને એવા પુરાવા છે કે માયકોફેનોલેટ મોફેટીલ, રીટુક્સિમેબ અને એબેટાસેપ્ટ સહિતની કેટલીક ઉપચારો ILD ની પ્રગતિને ધીમી કરે છે અથવા તો અટકાવે છે.
બ્રોન્કીક્ટેસિસ
બ્રોન્કીક્ટેસિસ એ એવી સ્થિતિ છે જેમાં વાયુમાર્ગની શાખાઓ પહોળી થાય છે. આ પુનરાવર્તિત ચેપના પરિણામ સ્વરૂપે થઈ શકે છે અથવા કારણ કે તે ફાઇબ્રોસિસથી અલગ થઈ જાય છે, જેમ કે ILD માં થાય છે. પરિણામ એ છે કે શ્લેષ્મ અને સ્ત્રાવ શ્વસન માર્ગની અંદર એકઠા થાય છે, ઉધરસ થવાને બદલે. સ્ત્રાવની જાળવણી એક સમસ્યા છે કારણ કે આ હવાના પ્રવાહને ઘટાડે છે અને તેથી ઓક્સિજનનું શોષણ ઘટાડે છે, અસરગ્રસ્ત વ્યક્તિને શ્રમ દરમિયાન શ્વાસ લેવામાં તકલીફ પડે છે. જાળવી રાખેલા સ્ત્રાવ પણ બેક્ટેરિયાને વધવા માટે પ્રોત્સાહિત કરે છે, જેનાથી છાતીમાં ચેપ થવાની શક્યતા વધી જાય છે, અને સૌથી વધુ વ્યાપક કિસ્સાઓમાં, આ વારંવાર થતી સમસ્યા બની જાય છે. ILD ની જેમ, દર્દીઓ દ્વારા નોંધવામાં આવેલા લક્ષણો કરતાં CT પર લક્ષણો વધુ જોવા મળે છે, જેમાં 30% સુધી બ્રોન્કાઇક્ટેસિસના વિસ્તારો હોય છે પરંતુ ઘણા ઓછા લક્ષણો હોય છે. બ્રોન્કાઇક્ટેસિસ અને આરએ સંબંધિત કેટલાક ચિકન અને ઇંડા સિદ્ધાંતો એવા વિચારો સાથે છે કે બ્રોન્કાઇક્ટેસિસમાંના બેક્ટેરિયા સીસીપી એન્ટિબોડીઝનું કારણ છે જે પછી આરએની શરૂઆતને ઉત્તેજિત કરે છે, અને વૈકલ્પિક રીતે કે આરએની સારવાર માટે વપરાતી રોગપ્રતિકારક શક્તિ પુનરાવર્તિત છાતીમાં ચેપ તરફ દોરી જાય છે જે આખરે પરિણમે છે. બ્રોન્કાઇક્ટેસિસમાં.
બ્રોન્કિઓલાઇટિસ ઓબ્લિટેરન્સ
બ્રોન્કિઓલાઇટિસ ઓબ્લિટેરન્સ એ બીજી બળતરા સ્થિતિ છે, જેમાં સૌથી નાની વાયુમાર્ગ (બ્રોન્ચિઓલ્સ) અવરોધિત અથવા અવરોધિત થઈ જાય છે. આનો અર્થ એ છે કે હવાની કોથળીઓમાં હવાનો પ્રવાહ ઓછો છે અને તેથી ઓક્સિજનનું ઓછું શોષણ થાય છે. અસરગ્રસ્ત વ્યક્તિ શ્વાસ લેવામાં તકલીફ અનુભવે છે અને તેને ઉધરસ અને ઘરઘર થઈ શકે છે. આ સ્થિતિ સામાન્ય રીતે રસાયણોને શ્વાસમાં લેવાના પરિણામે જોવા મળે છે, જેમ કે માઇક્રોવેવ પોપકોર્ન અને ઇ-સિગારેટમાં સ્વાદ તરીકે ઉપયોગમાં લેવાતા ડાયસેટીલ, પરંતુ ભાગ્યે જ RA ધરાવતા લોકોમાં પણ આવી શકે છે. ILD થી વિપરીત, લક્ષણો ટૂંકા ગાળામાં શરૂ થઈ શકે છે, ઝડપથી વધુ ખરાબ થઈ શકે છે, અને ઉલટાવી શકાય તેવી સારવારની ગેરહાજરીમાં, સૌથી ગંભીર કિસ્સાઓમાં ફેફસાના પ્રત્યારોપણની જરૂર પડી શકે છે.
પ્લુરા એ ફેફસાંની આસપાસનું ડબલ-સ્તરવાળું પરબિડીયું છે. RA ધરાવતા કેટલાક લોકોમાં, પ્લ્યુરલ સ્તરો બળતરાથી પ્રભાવિત થઈ શકે છે, જે પ્લ્યુરલ પેશીઓના જાડા થવા તરફ દોરી જાય છે અને પ્લ્યુરલ જગ્યામાં પ્રવાહી એકત્ર થાય છે. આ પુરુષો અને રુમેટોઇડ નોડ્યુલ્સવાળા લોકોમાં થવાની શક્યતા વધુ છે. પ્લ્યુરલ જાડું થવું અને પ્રવાહી એક અથવા બંને ફેફસાંની આસપાસ થઈ શકે છે, અને જ્યારે સીટી સ્કેન પર તમામ RA દર્દીઓમાંથી અડધાથી વધુ દર્દીઓમાં આના ચિહ્નો જોવા મળે છે, મોટાભાગની હદ હળવી હોય છે અને 10% કરતા ઓછાને પ્લ્યુરલથી પીડા અથવા શ્વાસ લેવામાં તકલીફ હોય છે. રોગ નિદાનની પુષ્ટિ કરવા માટે ઘણીવાર તપાસ કરવી પડે છે, જેમાં પ્રવાહીના નમૂના લેવાની જરૂર પડે છે અને રુમેટોઇડ પ્લ્યુરલ પ્રવાહીને ચેપ (બેક્ટેરિયા અથવા ટ્યુબરક્યુલોસિસ) અથવા કેન્સરથી અલગ પાડવા માટે પ્લ્યુરલ બાયોપ્સી લેવામાં આવે છે. RA ની માનક સારવાર સામાન્ય રીતે પ્લ્યુરલ ડિસીઝ માટે અસરકારક હોય છે, અને પ્રવાહી એકત્ર થતું અટકાવવા માટે શસ્ત્રક્રિયા ખૂબ જ ભાગ્યે જ જરૂરી હોય છે.
નોડ્યુલ્સ એ આરએનું લક્ષણ છે અને તે ફેફસામાં અથવા પ્લુરા પર થઈ શકે છે. તે રોગપ્રતિકારક કોષોનો સંગ્રહ છે, જે ઘણીવાર કોણીની પાછળ જોવા મળે છે, અને જ્યારે રોગપ્રતિકારક તંત્ર અતિશય સક્રિય છે (RA રોગ પ્રક્રિયાનો એક ભાગ) હોવાના સંકેત સાથે, નોડ્યુલ્સ પોતે જ ભાગ્યે જ લક્ષણોનું કારણ બને છે અને સામાન્ય રીતે કોઈ નુકસાન કરતા નથી. જ્યારે ફેફસામાં હાજર હોય, ત્યારે તેઓ એકાંત અથવા બહુવિધ હોઈ શકે છે અને જ્યારે તેઓ છાતીના એક્સ-રે પર જોઈ શકાય છે ત્યારે થોડા મિલીમીટરથી લઈને કેટલાક સેન્ટિમીટર સુધીના કદમાં હોઈ શકે છે. સીટી અને પીઈટી સ્કેન પર તેમની કેટલીક લાક્ષણિકતાઓ હોવા છતાં, નિદાનની પુષ્ટિ કરવા માટે કેટલીકવાર બાયોપ્સી (નાના ટીશ્યુ સેમ્પલ) લેવી પડે છે, કારણ કે તે કેન્સર જેવા જ દેખાઈ શકે છે. મેથોટ્રેક્સેટ સારવાર રુમેટોઇડ નોડ્યુલ્સને વધુ મોટા અને વધુ અસંખ્ય બનાવી શકે છે, જ્યારે અન્ય ઉપચારો, જેમાં રિતુક્સિમાબ અને જેએકે અવરોધકોનો સમાવેશ થાય છે, તેમને સંકોચવામાં અસરકારક છે.
2. ફેફસાના પેશીઓ અથવા પ્લુરા પર આરએ સારવારની અસરો
સૈદ્ધાંતિક રીતે, કોઈપણ દવા કે જે રોગપ્રતિકારક શક્તિથી ચાલતી બળતરા પ્રક્રિયાઓને અસરકારક રીતે દબાવી દે છે જે RA નું કારણ બને છે તે પણ રોગના તમામ અભિવ્યક્તિઓ માટે, તમામ અવયવોમાં અસરકારક હોવી જોઈએ. આ સામાન્ય રીતે સાચું છે, ઘણા કિસ્સાઓ છે જેમાં CT સ્કેન પર ફેફસાં અથવા પ્લ્યુરલ રોગના પ્રારંભિક સંકેતો એ હદે પ્રગતિ કરતા નથી કે અસરગ્રસ્ત વ્યક્તિને શ્વાસ લેવામાં તકલીફ થાય અથવા ઉધરસ થાય, કારણ કે તેઓ જે દવાઓ લઈ રહ્યા છે તેની અસરકારકતાને કારણે. તેમ છતાં, જ્યારે RA ફેફસાની બિમારી વધુ ખરાબ થતી જોવા મળે છે, ત્યારે તે નક્કી કરવું મુશ્કેલ હોઈ શકે છે કે આ કારણ છે કે હાલની ઉપચાર બળતરા RA પ્રક્રિયાને દબાવવા માટે સંપૂર્ણપણે અસરકારક નથી અથવા વૈકલ્પિક રીતે કારણ કે ઉપચાર પોતે ફેફસા પર સીધી ઝેરી અસર કરી રહી છે. અથવા છાતીમાં ચેપના પરિણામે પરોક્ષ અસર.
મેથોટ્રેક્સેટ (MTX) એ RA ની સારવાર માટે ઉપયોગમાં લેવાતી એન્ટિ-ર્યુમેટિક દવાઓ (DMARDs) માં ફેરફાર કરતી સૌથી મહત્વપૂર્ણ રોગ છે. તે ખૂબ જ ભાગ્યે જ એલર્જીક ફેફસાંની પ્રતિક્રિયા સાથે સંકળાયેલ છે, જેને અતિસંવેદનશીલતા ન્યુમોનાઇટિસ કહેવાય છે (1% કરતા ઓછા લોકોમાં). આ ઘણીવાર વહેલું થાય છે, સારી રીતે સારવારના પ્રથમ વર્ષમાં, પરંતુ સારવાર શરૂ કર્યા પછી 3 વર્ષ સુધી વિલંબિત થઈ શકે છે. શ્વાસ લેવામાં તકલીફ, તાવ અને અસ્વસ્થતા સાથે દર્દીઓ થોડા દિવસોમાં અસ્વસ્થ થઈ જાય છે. MTX ને રોકવું અને થોડા સમય માટે ઉચ્ચ ડોઝ સ્ટીરોઈડ આપવો એ મોટાભાગના કેસો સાજા થવા માટે પૂરતું છે. જો કે, કારણ કે અતિસંવેદનશીલતા ન્યુમોનાઈટીસ ગંભીર અને જીવલેણ પણ હોઈ શકે છે, ફેફસાંની પૂર્વ-અસ્તિત્વની બિમારી (જેમ કે સીઓપીડી) ધરાવતા લોકોને એમટીએક્સ પર શરૂ કરવામાં આવતું નથી જો એવું લાગતું હોય કે તેઓ એમટીએક્સ ન્યુમોનાઈટીસ થાય તો તેનાથી બચી શકશે નહીં. આ પ્રતિક્રિયા, અને રુમેટોઇડ નોડ્યુલ્સમાં વધારો થવાની સંભાવના સિવાય, એવો કોઈ પુરાવો નથી કે MTX એ વધુ સંભવિત બનાવે છે કે RA સાથે સંકળાયેલ અન્ય કોઈપણ ફેફસાની ગૂંચવણો થાય, જેમ કે ILD, અને તેનાથી વિપરીત અસરકારક રીતે સારવાર દ્વારા રક્ષણાત્મક હોઈ શકે છે. અંતર્ગત આરએ રોગ પ્રક્રિયા.
સલ્ફાસાલાઝિન લ્યુપસ જેવા સિન્ડ્રોમ સાથે સંકળાયેલું છે જ્યાં પ્લ્યુરલ રોગ જોવા મળે છે, અને અતિસંવેદનશીલતા 'ઇઓસિનોફિલિક' ન્યુમોનિયા પણ છે. આ સામાન્ય ઘટનાઓ નથી અને સામાન્ય રીતે સારવાર બંધ કર્યા પછી ઉલટાવી શકાય તેવી હોય છે.
લેફ્લુનોમાઇડ ILD ના વિકાસ સાથે, ખાસ કરીને એશિયન લોકોમાં ખૂબ જ ભાગ્યે જ સંકળાયેલું છે.
TNF ઇન્હિબિટર્સ ના પ્રારંભિક અહેવાલો પ્રગતિશીલ ILD અને મૃત્યુ સાથેની લિંક સૂચવે છે. જો કે, તે નક્કી કરવું મુશ્કેલ છે કે શું આ લિંક દવાઓને કારણે છે, કારણ કે TNFi શરૂઆતમાં અદ્યતન ગંભીર ILD ધરાવતા લોકોને આપવામાં આવ્યું હતું જેમાં છાતીમાં ચેપનું ઊંચું જોખમ અને બચવાની સંભાવના ઓછી હતી. જૈવિક એજન્ટનો આ વર્ગ અન્ય રોગપ્રતિકારક શક્તિવાળા રોગો ધરાવતા લોકોમાં ILD નું કારણ હોવાનું જણાયું નથી, જે પોતે ફેફસાના રોગ (દા.ત. સૉરાયિસસ, કોલાઇટિસ) સાથે સંકળાયેલું નથી, પરંતુ ગંભીર ફેફસાના રોગ અને ઉચ્ચ જોખમ ધરાવતા દર્દીને શરૂ કરતી વખતે સાવચેતી હજુ પણ મહત્વપૂર્ણ છે. જૈવિક ઉપચાર પર છાતીમાં ચેપ.
હાલમાં, રિટુક્સિમેબ , એબેટાસેપ્ટ અને માયકોફેનોલેટ મોફેટીલ TNFi પર પસંદગીના વિકલ્પો છે, આંશિક રીતે છાતીમાં ચેપનું જોખમ ઓછું છે.
4. છાતીમાં ચેપ
RA અને ફેફસાની બિમારી ધરાવતા લોકોમાં છાતીમાં ચેપ (બ્રોન્કાઇટિસ અને ન્યુમોનિયા) થવાના જોખમમાં ઘણા કારણો હોય છે. સૌપ્રથમ, કારણ કે ફેફસાંને નુકસાન થાય છે, ચેપથી કુદરતી સંરક્ષણમાં ઘટાડો થાય છે. જે લોકો ધૂમ્રપાન કરે છે અથવા ધૂમ્રપાન અથવા અન્ય ફેફસાના ઝેરના સંપર્કમાં આવે છે તેમનામાં આ વધુ ખરાબ બને છે, અને ધૂમ્રપાન બંધ કરવા માટે દરેક પ્રયાસો કરવા જોઈએ. આ એ હકીકત છે કે ધૂમ્રપાન DMARDs અને TNFi ની અસરકારકતા ઘટાડે છે. બીજું, RA (તમામ DMARDs અને જીવવિજ્ઞાન) માટેની સારવાર રોગપ્રતિકારક તંત્રને દબાવીને કામ કરે છે. આમ કરવાથી, તેઓ ચેપ સામે શરીરના સંરક્ષણને ઘટાડે છે અને તેથી ચેપનું જોખમ વધારે છે. વધુમાં, એક અનિચ્છનીય ચક્ર વિકસી શકે છે જેમાં છાતીના ચેપમાંથી પુનઃપ્રાપ્તિને સક્ષમ કરવા માટે ડીએમએઆરડી અને જૈવિક ઉપચારને વિક્ષેપિત કરવો પડે છે, જે બદલામાં RA અને તેના ફેફસાના રોગની જ્વાળામાં પરિણમે છે, જે ફેફસાને વધુ નુકસાન પહોંચાડે છે અને ચેપની વધુ સંવેદનશીલતા તરફ દોરી જાય છે. .
ચેપના જોખમ અને અંતર્ગત સંધિવાની પ્રક્રિયાની સારવાર વચ્ચે સંતુલન જાળવવું જરૂરી છે. મદદરૂપ પગલાંમાં ચેપના સ્ત્રોતો સાથે સંપર્ક ટાળવો, જેમ કે ભીડવાળી જગ્યાઓ, રસીઓ સાથે અદ્યતન રહેવું (ઈન્ફલ્યુએન્ઝા વાર્ષિક, ન્યુમોકોકલ પોલિસેકરાઇડ રસી પીપીવી એક વાર) અને ફેફસાના સ્ત્રાવને સાફ કરવાની કુદરતી રીતોને મદદ કરવા માટે શ્વસન કસરતોનો સમાવેશ થાય છે. ધૂમ્રપાન બંધ કરવું ખૂબ જ મહત્વપૂર્ણ છે.
જ્યારે તમામ DMARDs અને જૈવિક ઉપચારો ચેપનું જોખમ વધારે છે, તે વધુને વધુ સ્પષ્ટ થઈ રહ્યું છે કે સ્ટીરોઈડ્સ (પ્રેડનિસોલોન) બધાનું સૌથી મોટું જોખમ આપે છે અને રુમેટોઈડ ફેફસાના રોગવાળા લોકોમાં ઓરલ સ્ટીરોઈડ (પ્રેડનિસોલોન) સારવારને રોકવા માટે દરેક પ્રયત્નો કરવા જોઈએ. .
અપડેટ: 29/10/2019