Continue tomando os comprimidos
A adesão é muitas vezes mais fácil de falar do que fazer. Em termos mais amplos, é definido como “a medida em que o comportamento de um paciente segue o conselho médico” e, quer se trate de tomar medicamentos, seguir uma dieta ou adotar mudanças no estilo de vida, não há dúvida de que pode exigir resistência psicológica.

A importância crítica da adesão no tratamento da artrite reumatóide
O vocabulário pode ter evoluído da conformidade (ou concordância) que, na era do crescente envolvimento dos pacientes nas decisões e de uma abordagem mais colaborativa aos cuidados, agora parece crítica e implica obediência – é algo com que todos ainda lutamos. Para as doenças crónicas em geral, as melhores evidências sugerem que os pacientes fazem o tratamento apenas metade do tempo e, para os pacientes com AR, esse número varia entre 30% e 80%. Para piorar a situação, tais dificuldades muitas vezes passam despercebidas ou despercebidas. Os pacientes muitas vezes sentem-se relutantes em admitir a não adesão, temendo a desaprovação, e estudos sugerem que os médicos são ruins em perguntar sobre isso, assumindo que a falta de resposta à terapia requer uma mudança de medicação, em vez de uma discussão franca. Além disso, um estudo recente sugeriu que os médicos só conseguem identificar de forma fiável os pacientes que tomam os seus medicamentos e não aqueles que não o fazem , falhando assim precisamente aqueles que necessitam de mais apoio. O resultado? Infelizmente, a evidência é inequívoca: o sucesso da terapia com AR depende da adesão – e os pacientes que não fazem o tratamento correm o risco de crises de doença e de dor e rigidez contínuas, lesões articulares e incapacidade. Estudos recentes demonstraram que os escores de atividade da doença (DAS28), marcadores inflamatórios (VHS e PCR), danos radiológicos e impacto funcional são significativamente mais baixos em pacientes com boa adesão ao tratamento. Uma melhor adesão deveria significar melhor qualidade de vida, mas temos de aceitar que por vezes é uma tarefa difícil.
Os pacientes podem ter dificuldades com os DMARDs de forma intermitente ou constante, e por razões muito diferentes, mas a não adesão geralmente se divide em padrões não intencionais ou intencionais. A não adesão involuntária geralmente se deve a dificuldade física ou simplesmente ao esquecimento de tomar os medicamentos. Por um lado, estes podem ser os problemas mais fáceis de superar, e existem “truques” que os pacientes podem usar, como alertas de lembrete em telemóveis ou, para os menos esclarecidos, post-its em espelhos de casas de banho ou frigoríficos. Uma de minhas pacientes enrola uma “horrível faixa de cabelo rosa” em volta da escova de dentes – o que quer que funcione para refrescar a memória. Com o DMARD mais comum, o metotrexato, onde a adesão à medicação semanal pode ser difícil, adotar o hábito de Metotrexato-segunda-feira (e Ácido Fólico-sexta-feira) pode fazer uma grande diferença. A dificuldade em tomar comprimidos ou injeções fisicamente também pode ser problemática, mas os enfermeiros especialistas muitas vezes são capazes de ajudar e aconselhar a este respeito.
Infelizmente, o tipo mais difícil de não adesão é intencional. Isto significa uma decisão concreta de não tomar a medicação e baseia-se frequentemente em crenças pessoais em torno do equilíbrio entre a necessidade da droga e o risco percebido, os efeitos secundários ou pensamentos e medos sobre a sua toma; infelizmente, os DMARDs muitas vezes perdem nesta análise de risco-benefício. É preocupante pensar, por exemplo, que os AINEs são mais bem seguidos do que qualquer um dos DMARDs, incluindo terapias biológicas, pois são familiares, proporcionam alívio imediato e ainda são (incorretamente) considerados isentos de risco: “… se eu puder compre na farmácia e não precisa de monitoramento, não pode ser ruim para mim…”. Esta não adesão intencional é dinâmica, suscetível a diversas influências e é, compreensivelmente, por vezes difícil de discutir e abordar. Os pacientes podem não iniciar o tratamento devido ao pesar/raiva diante do novo diagnóstico, à dificuldade de compreender a doença ou seus tratamentos, à percepção do risco do tratamento versus o risco de progressão da doença e assim por diante. É fundamental que tenham tempo e espaço (e, na verdade, coragem) para levantar e discutir estas questões antecipadamente, quando novas crenças e comportamentos estiverem a ser adoptados. O lento início de ação de muitos medicamentos para AR é um fator adicional aqui. Mais tarde, na doença, os problemas podem ainda estar ligados a diferenças entre o paciente e a sua equipa de saúde na “crença de necessidade”. Isto aplica-se particularmente a pacientes em Estados de Baixa Atividade da Doença (DAS 2.6-3.2) que podem sentir que estão “realmente bem por enquanto” e relutam em aumentar ainda mais a sua terapia, embora o seu médico ou enfermeiro possa recomendar um escalonamento, a fim de reduzir doença residual como parte do Treat To Target. Sem um diálogo honesto em todas as fases e por parte de todas as partes, perdem-se oportunidades valiosas.
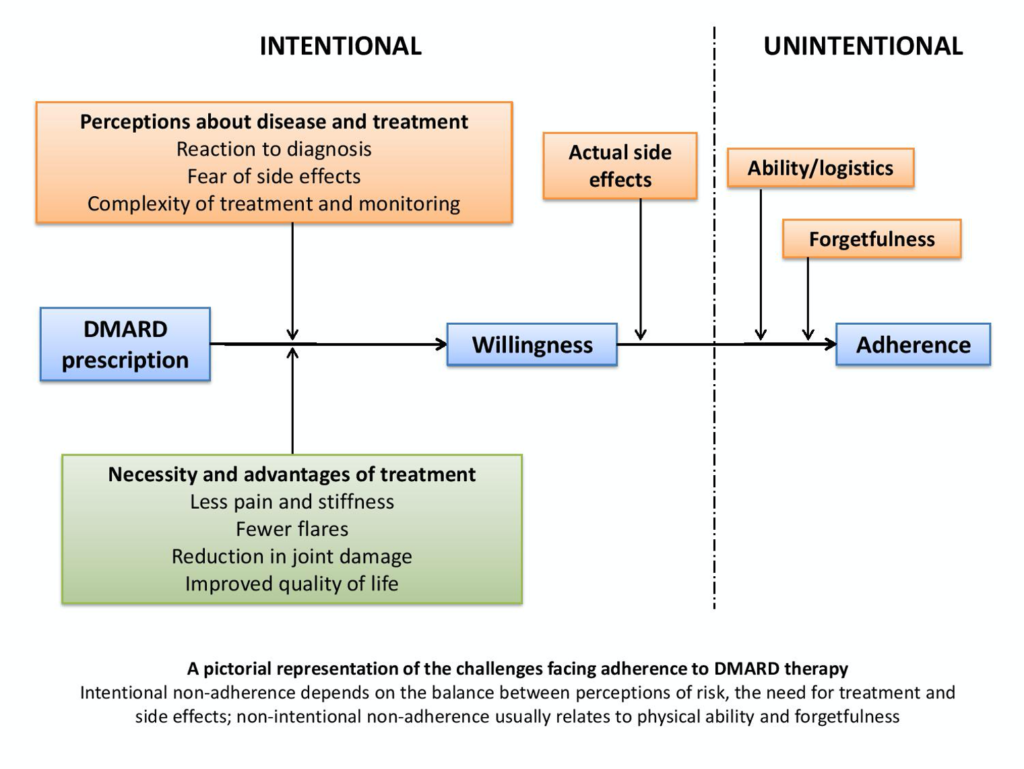
Uma maior compreensão dos factores de risco para a não adesão poderá permitir um melhor apoio para aqueles que estão realmente com dificuldades para tomar os seus DMARDs. Os principais factores associados à não adesão são factores socioeconómicos e de saúde (especialmente uma má relação médico-paciente), relacionados com a condição e a terapia (complexidade do tratamento e efeitos secundários, tanto temidos como reais) e relacionados com o paciente (crenças e a presença de outros fatores psicológicos, particularmente depressão). No entanto, como acontece com tudo o mais na AR, não existe um paciente ou perfil de risco “típico” – embora, como esperado, um estudo recente tenha destacado que as crenças do paciente sobre a necessidade de tratamento e uma boa relação médico-paciente são cruciais. A maioria dos pacientes com AR realmente tem crenças positivas sobre a necessidade de sua medicação, mas os níveis de preocupação com os efeitos colaterais também são altos (particularmente quando o tratamento requer exames de sangue regulares para monitorar os efeitos colaterais), e talvez seja da natureza humana recordar mais profundamente a única história ruim sobre tratamento em face de várias histórias melhores. Em geral, se o sentimento de necessidade superar as suas preocupações, os pacientes tomarão a medicação – até que as suas percepções mudem, e então um cenário psicológico diferente terá de ser negociado.
No entanto, o reconhecimento do problema, tanto pelos pacientes como pela equipa de saúde, é metade da batalha, e um diálogo honesto e aberto sobre as dificuldades de adesão em todas as fases da doença é crucial. Os pacientes precisam perceber que não estão sozinhos. Devem sentir-se capacitados para reconhecer porque estão a lutar e para encontrar a coragem para articular as preocupações que dominam as suas decisões de tratamento; buscar ajuda de familiares, amigos, GPs e NRAS pode ser inestimável aqui. Os profissionais de saúde também precisam de fazer as perguntas certas e ser flexíveis e ter a mente aberta relativamente às respostas que obtêm. Às vezes, as soluções mais simples são realmente as melhores, e o apoio pode contribuir muito para mudar as crenças negativas, melhorando assim a adesão e os resultados para os pacientes com AR.
Medicamentos na artrite reumatóide
Acreditamos que é essencial que as pessoas que vivem com AR entendam por que certos medicamentos são usados, quando são usados e como funcionam para controlar a doença.
Encomendar/Baixar