Qu’est-ce que la PR ?
La polyarthrite rhumatoïde est une maladie auto-immune, ce qui signifie que les symptômes tels que la douleur et l'inflammation sont provoqués par le système immunitaire qui attaque les articulations.
Dans cet article
Un message d'Ailsa Bosworth (championne nationale des patients)
« Si vous venez de recevoir un diagnostic de PR ou si vous pensez en être atteint, vous ressentez peut-être toutes sortes de choses : émotif, anxieux ou effrayé par ce que l'avenir vous réserve. C'est parfaitement compréhensible. J’ai ressenti toutes ces choses et bien plus encore lorsque j’ai reçu mon diagnostic il y a plus de 30 ans.
« Mais les choses sont si différentes maintenant. Il existe désormais des traitements très efficaces, bien meilleurs qu’avant, vous pouvez donc vous attendre à mener une vie plus normale qu’il n’était possible il y a des années. De nombreuses recherches sont menées partout dans le monde et de nouveaux médicaments sont en préparation. La manière dont le traitement est administré est également plus ciblée et plus efficace. donc d’autant plus important d’obtenir un diagnostic précoce et de commencer le traitement le plus tôt possible.
« Et nous sommes là pour vous soutenir. Vous pouvez parler à quelqu'un qui comprend vraiment. Nous pouvons vous aider à en savoir plus sur la PR afin que vous puissiez prendre les bonnes décisions concernant votre traitement.
Qu’est-ce que la polyarthrite rhumatoïde ?
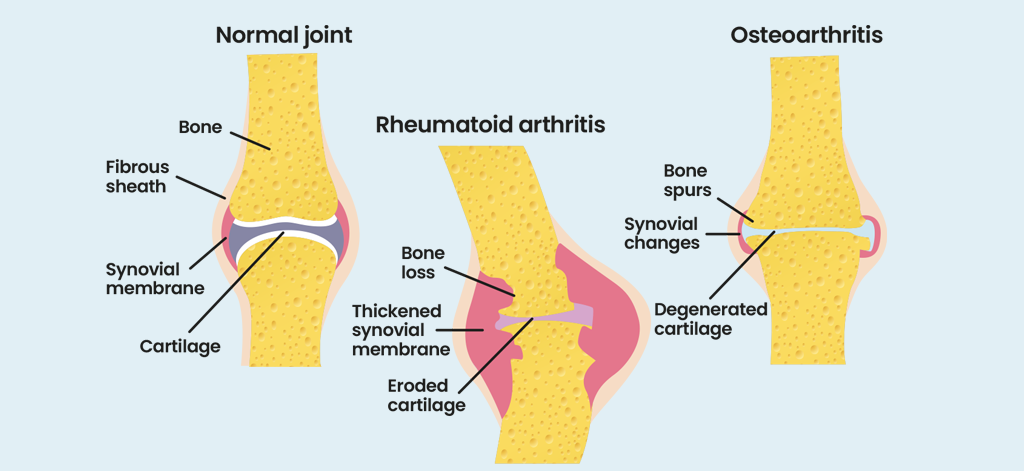
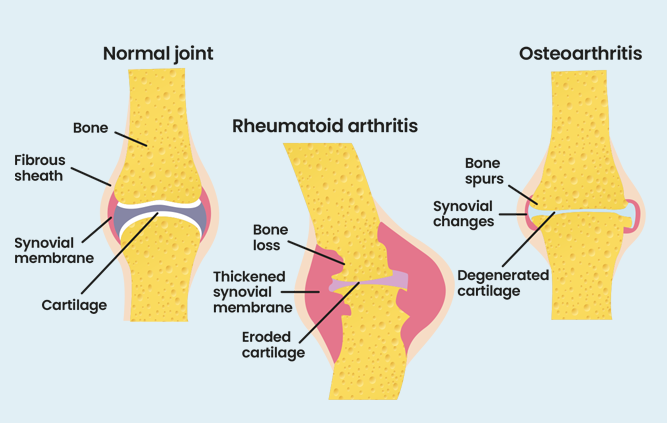
Si vous parlez d'arthrite, la plupart des gens supposent que vous parlez de l'usure des articulations, dont souffrent de nombreuses personnes âgées. C'est de l'arthrose. La polyarthrite rhumatoïde, ou PR, est différente, comme le montre le diagramme .
Il s'agit d'un type de maladie connue sous le nom de maladie auto-immune . Cela signifie que le système immunitaire de votre corps a commis une erreur et choisi une mauvaise cible. Pour expliquer : votre système immunitaire est conçu pour défendre votre corps contre les infections. Il ne doit pas attaquer votre corps. Parfois, le système immunitaire devient trop actif et attaque votre corps par erreur, c'est ce qu'on appelle une maladie « auto-immune ».
Lorsque vous souffrez de PR, votre système immunitaire attaque la muqueuse de vos articulations (la muqueuse synoviale). Cela provoque une inflammation, qui entraîne des symptômes tels que des douleurs et des raideurs.
Habituellement, la polyarthrite rhumatoïde affecte les deux côtés du corps de la même manière (on parle alors d’ symétrique ), bien que ce ne soit pas toujours le cas. Elle a tendance à affecter d’abord les petites articulations des mains et des pieds – souvent les articulations des doigts. Elle est décrite comme une polyarthrite , ce qui signifie que de nombreuses articulations peuvent être enflammées.
La PR est une systémique , c’est-à-dire qu’elle touche tout l’organisme. Bien que les symptômes articulaires soient les plus courants, d’autres zones du corps peuvent également être touchées, notamment des organes tels que les poumons, le cœur et les yeux.
Environ 1 % de la population du Royaume-Uni souffre de PR, soit plus de 450 000 personnes au Royaume-Uni. Elle touche plus de femmes que d’hommes, soit environ deux à trois fois plus de femmes. L’âge le plus courant auquel les personnes développent une PR se situe entre 40 et 60 ans, ou un peu plus pour les hommes. Mais les gens peuvent la contracter à tout âge, même à partir de 14 ans, lorsqu'il s'agit d'une PR « précoce ». Il existe d’autres formes d’arthrite inflammatoire, mais la PR est la plus courante.
Si la PR n’est pas traitée ou est mal traitée, elle peut causer des dommages irréversibles aux articulations et conduire à un handicap – et cela arrivait souvent. Mais aujourd’hui, la prise en charge de la PR est très bonne, bien meilleure qu’elle ne l’était il y a 15 ans . Bien qu’il n’existe aucun remède, la plupart des personnes diagnostiquées aujourd’hui peuvent s’attendre à mener une vie assez remplie et active une fois la maladie sous contrôle.
Comment la polyarthrite rhumatoïde affecte les articulations :
Symptômes de la polyarthrite rhumatoïde
Les signes et symptômes importants de la polyarthrite rhumatoïde dont il faut être conscient sont :
- douleur, gonflement et éventuellement rougeur autour de vos articulations. Les mains et les pieds sont souvent touchés en premier, bien que la PR puisse apparaître dans n'importe quelle articulation.
- raideur dans les articulations lorsque vous vous levez le matin ou après être resté assis pendant un certain temps, qui dure plus de 30 minutes et n'a aucune autre cause évidente
- la fatigue qui est plus qu'une simple fatigue normale
Si vous présentez l'un de ces symptômes, allez consulter votre médecin généraliste. Plus tôt la PR sera diagnostiquée et traitée, meilleurs seront les résultats à long terme.
La douleur est un symptôme important pour la plupart des gens. Au début de la polyarthrite rhumatoïde, elle est causée par l’inflammation des articulations. Plus tard, la douleur peut résulter de lésions articulaires. Les niveaux de douleur peuvent également varier d’un jour à l’autre.
La raideur est plus marquée/sévère dès le matin et elle peut durer plusieurs heures si vous ne prenez pas de médicaments efficaces. Il y a une « gélification » des articulations, ce qui signifie qu'elles deviennent difficiles à déplacer d'une position après les avoir reposées. Cela se produit également lorsque vous restez assis pendant un certain temps.
La fatigue peut être due à l’anémie (faible taux d’hémoglobine dans le sang), mais elle peut aussi être due à l’inflammation. Cela a été associé à un certain nombre de facteurs, notamment au niveau de douleur.
Certaines personnes présentent des symptômes pseudo-grippaux accompagnés de fièvre et de douleurs musculaires ainsi que de fatigue, surtout dans les premiers jours précédant ou pendant le diagnostic.
Très souvent, les gens se sentent déprimés, tristes ou déprimés , en raison de l'effet global de la PR sur leur corps et de la douleur qu'ils ressentent. Et cela est compréhensible, car la PR est une maladie qui dure toute la vie et il n’existe pas encore de remède. Mais il existe désormais des traitements très efficaces.
Les symptômes moins courants incluent les nodules rhumatoïdes . Ces modules forment des bosses qui apparaissent sous la peau au niveau des articulations faciles à heurter, telles que les articulations des doigts et des coudes, et touchent environ 20 % des personnes atteintes de PR.
Quelles sont les causes de la PR ?
Nous savons ce qui cause l’inflammation dans la PR et comment la traiter efficacement.
Mais nous ne savons pas encore exactement ce qui cause la PR elle-même. Ce que nous savons, c’est que deux éléments sont impliqués : la génétique et les facteurs environnementaux.
La génétique est impliquée même si personne dans votre famille n'est atteint de PR. Cela a été largement étudié. Mais il ne s'agit pas uniquement de gènes, les gènes indiquent un risque/susceptibilité accru, mais toutes les personnes possédant ces gènes ne développent pas de PR, comme le montrent les études sur de vrais jumeaux. Si un vrai jumeau est atteint de PR, l’autre n’a qu’une chance sur six de développer la maladie, même s’il possède les mêmes gènes.
Un déclencheur environnemental peut être un virus, une infection, un traumatisme quelconque ou un épisode très stressant dans votre vie comme un deuil, un divorce ou un accouchement. Il existe de nombreuses théories sur les déclencheurs, mais aucune n’a été identifiée de manière concluante.
Nous savons que fumer rend la PR plus probable. La combinaison du tabagisme et de la possession de certains gènes augmente considérablement le risque de développer une polyarthrite rhumatoïde, et la maladie est plus agressive si elle survient. Donc si vous fumez, c’est une autre bonne raison d’arrêter.
De nombreuses recherches sont menées dans le monde entier pour trouver la cause de la PR, et de nombreux médecins pensent que cela mènera finalement à un remède.
Diagnostiquer la PR
La polyarthrite rhumatoïde peut être difficile à diagnostiquer. Pourquoi?
Premièrement, la plupart des gens ne connaissent pas la PR : environ une personne sur cent en est atteinte. Ainsi, lorsque les gens présentent des symptômes, ils les attribuent à une autre cause : « J'en ai trop fait à la salle de sport, au jardinage ou aux jeux avec les enfants. Ce sont toutes des explications typiques que les gens donnent à la douleur dans leurs mains ou leurs pieds, et expliquent pourquoi ils ne peuvent pas consulter immédiatement leur médecin généraliste.
Deuxièmement, lorsqu’une personne consulte son médecin généraliste avec une articulation douloureuse, cela peut avoir plusieurs causes. Les médecins généralistes ne sont pas des spécialistes et il n’existe aucun test unique qu’ils puissent réaliser pour déterminer s’il s’agit d’une PR. Votre médecin généraliste ne sait peut-être pas exactement quelle est la cause des symptômes. Il pourra par exemple vous traiter avec un anti-inflammatoire et vous demander de revenir dans un mois si les choses ne s'améliorent pas. Les symptômes de la PR peuvent aller et venir, vous pourrez donc vous sentir à nouveau bien pendant un certain temps. Et puis les symptômes réapparaissent.
Obtenir un diagnostic
Il n'existe pas de test unique permettant de détecter la PR . Le diagnostic est presque toujours posé ou confirmé par un rhumatologue consultant formé pour identifier la synovite, le gonflement des articulations. Cela peut être très difficile à voir pour un œil non averti. Le rhumatologue prend également en compte d’autres informations :
- Quels symptômes avez-vous eu ? (par exemple douleurs articulaires, raideur et gonflement).
- Les analyses de sang peuvent-elles aider ? Votre sang peut montrer des signes d’inflammation (une VS ou une CRP augmentée). Un signe est ce qu’on appelle le facteur rhumatoïde dans le sang, mais il n’est pas concluant. Environ 30 % des personnes atteintes de PR n'ont pas de facteur rhumatoïde, et les personnes souffrant d'autres maladies peuvent également avoir un facteur rhumatoïde. Un autre test sanguin, pour rechercher un anticorps appelé anti-CCP, est plus spécifique pour la PR. Mais les analyses de sang ne disent pas tout.
- Y a-t-il des signes de lésions articulaires ? Si des dommages sont déjà visibles sur les radiographies, vous souffrez d’une inflammation des articulations depuis un certain temps. Vous pouvez également passer une échographie, surtout s'il y a le moindre doute quant à l'inflammation des articulations (par exemple, vous ressentez beaucoup de douleur mais pas de gonflement évident). Moins souvent, les médecins ont recours à l’imagerie par résonance magnétique (IRM), car celle-ci permet de détecter l’inflammation et les dommages avec plus de précision et plus tôt que les rayons X.
- Avez-vous des antécédents familiaux d’arthrite inflammatoire ? Vous ne pouvez pas hériter directement de la PR, mais si elle appartient à votre famille, vous pourriez être plus susceptible de la contracter lorsqu'un déclencheur environnemental se produit. Cela ne signifie certainement pas que vous en souffrirez automatiquement simplement parce qu’un membre de votre famille est atteint de PR.
- Avez-vous eu d'autres maladies telles que des maladies de peau (psoriasis par exemple) et des problèmes intestinaux (colite et maladie de Crohn) ? Ceux-ci peuvent indiquer d’autres types d’arthrite inflammatoire légèrement différents qui nécessitent également un traitement par un rhumatologue.
Traiter la polyarthrite rhumatoïde
Les lignes directrices du NICE pour la prise en charge de la PR et la norme de qualité de la PR recommandent d'adopter une approche « Traiter pour cibler » qui devrait inclure un examen fréquent de votre PR, une évaluation formelle de vos articulations pour voir s'il y a toujours une inflammation et une escalade de la PR. thérapie jusqu’à ce qu’un bon contrôle de l’inflammation articulaire soit atteint. La prise de médicaments est nécessaire dans la PR, car c'est le seul moyen de réduire l'inflammation de manière adéquate et de maîtriser votre maladie. Ce tableau présente les différents types de médicaments utilisés pour traiter la PR.
| Type de médicament | Exemples | But |
| Analgésiques, également appelés analgésiques | paracétamol, co-dydramol, co-codamol | Aide à contrôler la douleur |
| Anti-inflammatoires non stéroïdiens | aspirine, ibuprofène, méloxicam | Soulage la douleur et la raideur en réduisant l’inflammation, mais n’empêche pas les dommages futurs |
| Corticostéroïdes, également appelés stéroïdes | prednisolone, dépo-médrone | Réduire l'inflammation. Ils peuvent être injectés dans des articulations enflammées ou dans un muscle, administrés directement dans la veine ou pris sous forme de comprimés. Souvent utilisé comme thérapie de « secours » lors d’épisodes graves de PR. |
| Médicaments antirhumatismaux modificateurs de la maladie ou DMARD | ||
| DMARD standards (sous forme de comprimés) | méthotrexate, sulfasalazine, léflunomide, hydroxychloroquine | Réduit « l’attaque » du système immunitaire. Ils mettent du temps à travailler (des semaines, voire des mois). Contrôler la maladie sur le long terme et réduire/prévenir les dégâts. |
| Médicaments biologiques : ils sont constitués de protéines et doivent être administrés soit par injection auto-administrée, soit par perfusion intraveineuse. Les « biosimilaires » sont également des médicaments biologiques qui peuvent être fabriqués après l'expiration des brevets sur la première génération de produits biologiques « d'origine ». Les biosimilaires sont des copies très similaires du produit d'origine. Mais ils sont généralement plus rentables, en partie parce que l’entreprise qui les produit n’a pas à récupérer des décennies de dépenses en recherche et développement. | infliximab, étanercept, adalimumab, certolizumab pegol, golimumab, tocilizumab, sarilumab, rituximab, abatacept | Réduisez les « attaques » du système immunitaire en ciblant des produits chimiques ou des cellules particulières du système immunitaire du corps. Contrôler la maladie sur le long terme et réduire/prévenir les dégâts. |
| Inhibiteurs de JAK (sous forme de comprimés) | tofacitinib, baricitinib, filgotinib et upadacitinib. | Réduisez les « attaques » du système immunitaire, en ciblant des produits chimiques particuliers à l'intérieur des cellules qui agissent comme des « interrupteurs » pour le système immunitaire du corps. Contrôler la maladie sur le long terme et réduire/prévenir les dégâts. |
Lorsque vous recevrez votre premier diagnostic, votre consultant voudra vous initier immédiatement à la prise de médicaments antirhumatismaux modificateurs de la maladie ou DMARD (prononcés dee- mards ). Ceux-ci peuvent être très efficaces pour ralentir, voire arrêter la progression de la maladie, et prévenir les graves lésions articulaires dont souffraient autrefois les personnes atteintes de PR.
Le traitement modificateur de la maladie peut consister en un seul médicament ou en une combinaison de médicaments. Il comprend généralement du méthotrexate. Il est souvent utilisé comme médicament d'ancrage dans le traitement de la PR, c'est-à-dire comme médicament auquel d'autres sont ajoutés afin d'obtenir le meilleur effet. Tous les médicaments ne fonctionnent pas aussi bien pour tout le monde, il faudra donc peut-être du temps pour trouver le médicament ou la combinaison qui vous convient : à savoir, ce qui est le plus efficace et qui a le moins d'effets secondaires pour vous.
Les DMARD mettent plusieurs semaines à agir , on vous proposera donc probablement une courte cure de stéroïdes ou une injection de stéroïdes. Ceci a pour but de vous aider à contrôler vos symptômes pendant que les DMARD commencent à faire effet. Les stéroïdes peuvent être très efficaces dans les premiers jours suivant le diagnostic ou lorsque la maladie éclate, pour maîtriser rapidement la situation. Les directives de traitement ne recommandent pas de prendre des stéroïdes pendant de longues périodes, car ils peuvent avoir des effets secondaires indésirables. Votre rhumatologue réduira progressivement la dose de stéroïdes à mesure qu’il trouvera la meilleure combinaison de médicaments pour vous.
Les analgésiques et les anti-inflammatoires non stéroïdiens peuvent également être utilisés pour aider à contrôler les symptômes, seuls ou en association. Une infirmière spécialisée en rhumatologie ou un pharmacien dans certains hôpitaux, qui travaille aux côtés du consultant, vous parlera de votre médicament afin que vous sachiez quand le prendre pour obtenir le meilleur effet et pourquoi.
Il peut être intimidant de penser à prendre des médicaments toute sa vie. Mais si vous décidez de ne pas le faire, les dommages causés à vos articulations seront probablement bien pires que les effets secondaires du médicament lui-même. Une fois que les articulations sont endommagées, cela ne peut pas être inversé avec des médicaments. L’objectif est donc de prévenir les dommages avant qu’ils ne surviennent.
Un mot sur les thérapies complémentaires : rien ne prouve que les thérapies complémentaires, les régimes ou les remèdes homéopathiques puissent faire suffisamment pour contrôler la progression de la PR et prévenir les lésions articulaires. Et une fois le dommage survenu, il est irréversible. La seule façon de supprimer l’inflammation et de contrôler la maladie est de prendre les médicaments modificateurs de la maladie que votre équipe de rhumatologie peut vous prescrire. Il existe de nombreuses preuves solides à ce sujet. Cependant, certaines personnes trouvent que les thérapies complémentaires peuvent aider à soulager certains symptômes. Si vous envisagez de suivre des thérapies alternatives ou complémentaires, parlez-en toujours à un professionnel de la santé avant de prendre quoi que ce soit. Certaines thérapies complémentaires peuvent réagir avec les médicaments que vous avez prescrits et causer des problèmes.
Suivi de votre traitement
Vous subirez des analyses de sang à intervalles réguliers pendant votre traitement et leur fréquence dépend des médicaments que vous prenez. Grâce aux analyses de sang, votre médecin généraliste peut :
- surveillez l'activité de votre PR et sa réponse au traitement - ces tests sanguins sont appelés ESR et CRP
- soyez attentif aux alertes précoces concernant les effets secondaires possibles de votre traitement médicamenteux : pour vous assurer que votre traitement n’affaiblit pas trop votre système immunitaire. Vous pouvez également subir des analyses de sang pour vérifier la fonction rénale et hépatique.
Si le traitement n’est pas efficace ou s’il provoque des effets secondaires problématiques, vous pouvez alors essayer un autre médicament.
Que se passe-t-il si vous ne répondez pas aux médicaments modificateurs de la maladie standards ?
Pour certaines personnes, peut-être 10 à 20 % des personnes atteintes de PR, la maladie est plus agressive et plus difficile à maîtriser rapidement. Mais une gamme de médicaments biologiques (dont des biosimilaires) ont révolutionné le traitement des personnes qui ne répondent pas aux DMARD standards. Les médicaments biologiques constituent une forme plus complexe de DMARD. Plus récemment, une autre classe de médicaments appelés « inhibiteurs de JAK » est devenue disponible. Ils sont pris par voie orale sous forme de comprimés aussi efficaces que les médicaments biologiques.
Le NHS suit les directives établies par le National Institute for Health and Care Excellence (connu sous le nom de NICE, en abrégé) concernant les cas où des produits biologiques ou des inhibiteurs de JAK peuvent être prescrits. Ils sont utilisés lorsque les DMARD standards n'ont pas suffisamment fonctionné, ils ne sont donc généralement pas prescrits aux personnes nouvellement diagnostiquées. Ils sont également utilisés si une personne ne répond pas suffisamment bien au premier produit biologique ou inhibiteur de JAK administré après un DMARD standard. Dans de nombreux cas, les médicaments biologiques et les inhibiteurs de JAK sont utilisés avec un traitement concomitant par méthotrexate comme « médicament d’ancrage », comme mentionné précédemment, car cela augmente les bénéfices globaux.
Votre équipe soignante en PR
Après avoir reçu un diagnostic de PR, une équipe coordonne votre traitement avec votre rhumatologue consultant . Cette combinaison de professionnels est la clé d’un traitement efficace. L'équipe exacte variera en fonction de votre lieu de résidence et de vos besoins, mais vous devez vous attendre à voir certaines des personnes suivantes dans le cadre de vos soins en rhumatologie :
Une infirmière spécialisée en rhumatologie peut vous aider à en savoir plus sur la PR et vos traitements, sur la façon de prendre soin de vos articulations et sur la manière d'avoir un mode de vie sain. L'infirmière sera votre premier point de contact à l'hôpital.
Un physiothérapeute et/ou un ergothérapeute peut vous enseigner la meilleure façon de protéger vos articulations et les meilleurs exercices pour les maintenir en mouvement. Il ou elle peut conseiller des attelles pour les articulations gravement touchées. Les preuves montrent que rester actif et faire de l’exercice régulièrement est bénéfique.
En règle générale, le médecin généraliste travaille en collaboration avec d'autres membres du cabinet pour apporter soutien et réconfort aux patients souffrant de maladies de longue durée, en les conseillant sur les problèmes d'autogestion et de style de vie, en prescrivant les médicaments recommandés, en surveillant vos analyses de sang et en vous conseillant sur la gestion de la douleur. L’ du médecin généraliste dans vos soins peut varier d’un cabinet à l’autre.
Si vos pieds sont touchés de manière importante, un podologue (expert en soins des pieds) est un membre essentiel de l’équipe. Il pourra vous conseiller sur l'entretien de vos pieds et de vos chaussures et vous fournir des semelles adaptées à vos chaussures.
Un psychologue clinicien peut vous apporter une aide importante pour faire face aux impacts à long terme de la PR sur votre vie, qui peuvent parfois sembler accablants.
Et puis il y a vous , la personne la plus importante de l’équipe. La personne atteinte de PR. La recherche montre que lorsque les gens apprennent à gérer leur maladie et assument cette responsabilité au sein d’une équipe, ils s’en sortent beaucoup mieux à long terme. L’importance de l’autogestion ne peut être sous-estimée. Le NRAS peut vous aider. Apprenez-en davantage sur nos cours d’autogestion RA.
Prendre soin de soi
Vous pouvez également faire beaucoup de choses pour vous aider. Il y a beaucoup d'informations dans notre Vivre avec la PR sur ces sujets et d'autres encore.
Maintenez un poids santé . Si vous êtes en surpoids, cela exerce une pression excessive sur vos articulations porteuses, il est donc très important de perdre du poids. Les médicaments biologiques fonctionnent également mieux chez les personnes qui ne sont pas en surpoids.
Essayez de réduire votre taux de cholestérol . Les personnes atteintes de polyarthrite rhumatoïde peuvent présenter un risque accru de maladie cardiaque et d’accident vasculaire cérébral plus tard dans la vie. Il est donc d'autant plus important de suivre une alimentation bonne, équilibrée et qui réduit votre taux de cholestérol.
Essayez d'arrêter de fumer . Les preuves suggèrent fortement que le tabagisme peut augmenter le risque de développer une PR. Le tabagisme peut également affecter la gravité de la polyarthrite rhumatoïde une fois qu'elle se développe.
Gardez vos vaccins à jour – parlez à votre médecin généraliste des vaccins dont vous pourriez avoir besoin si vous prenez un DMARD.
L'activité physique est essentielle pour maintenir vos articulations en mouvement, et il existe de bonnes preuves que l'exercice aide également à soulager la douleur. Le seul moment où vous ne devriez pas faire d’exercice, c’est lorsqu’une articulation est très enflammée, enflée et douloureuse. Accordez-lui une courte période de repos, mais une fois que le gonflement commence à s'atténuer, l'activité physique est essentielle pour maintenir l'articulation en mouvement. Un physiothérapeute saura vous conseiller sur les meilleurs exercices pour vous.
Apprenez à prendre votre rythme , car la fatigue ou l'épuisement sont si fréquents dans la PR. En faire trop peut équivaloir à faire deux pas en avant et trois pas en arrière. Suivez donc un programme d’activité équilibré pour vous aider à faire face et à contrôler votre PR.
Et obtenez autant d'informations que possible sur la PR - auprès de nous au NRAS, et il peut y avoir des groupes NRAS locaux qui peuvent vous aider, ainsi que nos groupes JoinTogether en ligne .
Si vous vous sentez anxieux ou vulnérable, il peut être très utile d'en parler à une autre personne atteinte de PR, qui a vécu ce que vous vivez et qui se porte désormais bien sous son traitement. La famille et les amis peuvent vous apporter beaucoup de soutien, mais il peut être difficile pour eux d'apprécier ce que vous ressentez, car ils n'ont pas été dans la même situation. Notre équipe d’assistance téléphonique et nos bénévoles téléphoniques sont là pour vous aider chaque fois que vous avez besoin de nous.
N'attends pas
Si vous présentez des symptômes qui pourraient être une PR, parlez-en à votre médecin. Il est important d’être orienté le plus tôt possible vers un rhumatologue. Plus tôt la PR est diagnostiquée et plus tôt le traitement commence, meilleurs sont les résultats à long terme.
Mise à jour : 01/07/2022
Publications du NRAS
En savoir plus
-
Diagnostic de PR et causes possibles →
La PR est diagnostiquée grâce à une combinaison de tests sanguins, d’analyses et d’examens des articulations.
-
Médicament contre la PR →
La PR est une maladie très variable, c'est pourquoi les médecins ne démarrent pas tous les patients exactement de la même manière avec le même régime médicamenteux.
-
Top 10 des soins essentiels pour la polyarthrite rhumatoïde →
Toute personne atteinte de PR mérite et doit s’attendre à un bon niveau de soins de santé. Pour vous montrer à quoi ressemblent de bons soins, nous avons répertorié nos 10 principaux éléments essentiels en matière de soins de santé.


