Los efectos de la AR en los pulmones.
Los pulmones pueden verse afectados en la AR a través de la propia AR o como efecto del tratamiento administrado para la AR.
Hay tres situaciones en las que el pulmón puede verse afectado negativamente en personas con artritis reumatoide:
- Un efecto directo de la enfermedad reumatoide en los pulmones.
- Un efecto adverso del tratamiento administrado para reumatoide en el tejido pulmonar.
- Infecciones en el pecho, como consecuencia del propio reumatoide o de las terapias inmunosupresoras administradas para tratarlo, que provocan un mayor deterioro de la función pulmonar.
Este artículo tiene como objetivo brindar una descripción general de estas tres formas en que los pulmones pueden verse afectados.
1. Los efectos directos de la enfermedad reumatoide sobre el tejido pulmonar y la pleura.
Las personas con AR pueden desarrollar enfermedades en los pulmones como consecuencia de que su sistema inmunológico ataca sus articulaciones y otros tejidos. Pueden ocurrir diferentes tipos de enfermedades pulmonares, incluida la enfermedad pulmonar intersticial (EPI), las bronquiectasias y la bronquiolitis obliterante. En cada uno de estos, puede producirse inflamación y daño en el tejido pulmonar, lo que reduce la capacidad de absorber oxígeno del aire que respiramos en el torrente sanguíneo y provoca dificultad para respirar en las personas afectadas. A menudo esto va acompañado de una tos persistente, especialmente con el esfuerzo. Se utilizan pruebas de respiración (también llamadas pruebas de función pulmonar o pruebas de función pulmonar) y una tomografía computarizada de los pulmones para confirmar el diagnóstico, y se describen patrones precisos de enfermedad pulmonar.
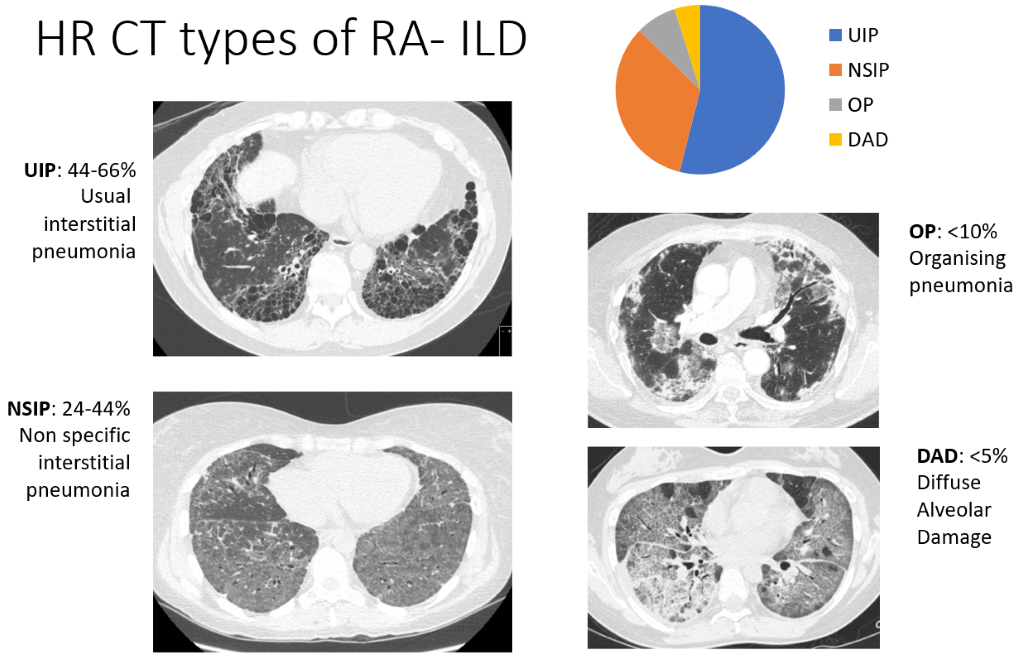
Enfermedad pulmonar intersticial (EPI)
En la enfermedad pulmonar intersticial (EPI), las células inmunitarias se acumulan en el pulmón, acompañadas de engrosamiento o fibrosis de los tejidos. Esto significa que los sacos de aire (alvéolos) son menos capaces de absorber el oxígeno que respiramos hacia el torrente sanguíneo. Aunque las tomografías computarizadas muestran evidencia de EPI en una alta proporción de pacientes con AR (más de la mitad en algunos estudios), esto no es lo suficientemente extenso como para causar dificultad para respirar o tos en la mayoría, y se estima que los síntomas ocurren en tan solo el 5% de los pacientes con AR. Las apariencias de la TC son tan características que los radiólogos pueden describir cuatro patrones de EPI, que se enumeran a continuación en orden de frecuencia:
- Neumonía intersticial (NIU): la forma más común
- neumonía intersticial no específica (NSIP)
- neumonía organizada (OP) y daño alveolar difuso (DAD), mucho menos frecuentes
Los pacientes con AR que tienen más probabilidades de desarrollar EPI incluyen:
- los que han fumado
- tiene nódulos reumatoides
- desarrolló AR a una edad relativamente mayor
- tiene factor reumatoide y anticuerpos anti-CCP
- son hombres
Por lo general, la EPI se desarrolla varios años después del diagnóstico de AR, pero hasta una cuarta parte de los pacientes con AR tienen EPI desde el momento en que desarrollan AR por primera vez, o incluso antes de que sus articulaciones se vean afectadas. Históricamente no existía tratamiento para la EPI y la supervivencia era mala, siendo esta la segunda causa más común de muerte prematura (después de problemas cardiovasculares como ataques cardíacos y accidentes cerebrovasculares) en personas con AR. Sin embargo, ahora hay más ayuda disponible y hay evidencia de que algunas terapias, incluidos el micofenolato de mofetilo, el rituximab y el abatacept, ralentizan o incluso previenen la progresión de la EPI.
Bronquiectasias
La bronquiectasia es una afección en la que se ensanchan las ramas de las vías respiratorias. Esto puede ocurrir como consecuencia de infecciones recurrentes o porque se separan de la fibrosis, como ocurre en la EPI. La consecuencia es que la mucosidad y las secreciones se acumulan en las vías respiratorias, en lugar de expulsarse al toser. La retención de secreciones es un problema porque reduce el flujo de aire y, por tanto, la absorción de oxígeno, lo que hace que la persona afectada se quede sin aliento con el esfuerzo. Las secreciones retenidas también estimulan el crecimiento de bacterias, lo que aumenta la probabilidad de infecciones en el pecho y, en los casos más extensos, estas se convierten en un problema recurrente. Al igual que en la EPI, las características se observan con mayor frecuencia en la TC de lo que informan los pacientes, y hasta un 30% tiene áreas de bronquiectasias, pero muchos menos presentan síntomas. Existen algunas teorías del huevo y la gallina sobre las bronquiectasias y la AR, que piensan que las bacterias en las bronquiectasias son la causa de los anticuerpos PCC que luego desencadenan la aparición de la AR y, alternativamente, que la supresión inmune utilizada para tratar la AR conduce a infecciones respiratorias recurrentes que finalmente resultan en en bronquiectasias.
Bronquiolitis obliterante
La bronquiolitis obliterante es otra afección inflamatoria en la que las vías respiratorias más pequeñas (bronquiolos) se bloquean u obstruyen. Esto significa que hay menos flujo de aire hacia los alvéolos y, por lo tanto, menos absorción de oxígeno. La persona afectada se siente sin aliento y puede tener tos y sibilancias. Esta afección se observa más comúnmente como resultado de la inhalación de sustancias químicas, como el diacetilo que se usa como saborizante en palomitas de maíz para microondas y cigarrillos electrónicos, pero rara vez también puede ocurrir en personas con AR. A diferencia de la EPI, los síntomas pueden comenzar en un corto período de tiempo, empeorar rápidamente y, en ausencia de un tratamiento reversible, los casos más graves pueden requerir un trasplante de pulmón.
La pleura es una envoltura de doble capa que rodea los pulmones. En algunas personas con AR, las capas pleurales pueden verse afectadas por la inflamación, lo que provoca un engrosamiento del tejido pleural y la acumulación de líquido en el espacio pleural. Es más probable que esto ocurra en hombres y personas con nódulos reumatoides. Puede producirse engrosamiento pleural y líquido alrededor de uno o ambos pulmones, y si bien hay signos de esto en más de la mitad de todos los pacientes con AR en las tomografías computarizadas, en la mayoría, la extensión es leve y mucho menos del 10% tiene dolor o dificultad para respirar debido a la pleura. enfermedad. A menudo es necesario realizar investigaciones para confirmar el diagnóstico, lo que requiere una muestra del líquido y una biopsia pleural para distinguir el líquido pleural reumatoide de una infección (bacterias o tuberculosis) o cáncer. Los tratamientos estándar para la AR suelen ser eficaces para la enfermedad pleural y sólo en muy raras ocasiones es necesaria la cirugía para evitar la acumulación de líquido.
Los nódulos son una característica de la AR y pueden ocurrir dentro del pulmón o en la pleura. Son conjuntos de células inmunitarias, que a menudo se encuentran en la parte posterior del codo y, si bien son una señal de que el sistema inmunitario está hiperactivo (parte del proceso de la enfermedad de AR), los nódulos en sí rara vez causan síntomas y generalmente no causan daño. Cuando están presentes en el pulmón, pueden ser solitarios o múltiples y su tamaño varía desde unos pocos milímetros hasta varios centímetros cuando pueden ser visibles en una radiografía de tórax. Aunque tienen algunos rasgos característicos en la tomografía computarizada y la PET, a veces es necesario tomar una biopsia (pequeña muestra de tejido) para confirmar el diagnóstico, ya que pueden tener el mismo aspecto que el cáncer. El tratamiento con metotrexato puede hacer que los nódulos reumatoides sean más grandes y numerosos, mientras que otras terapias, incluidos el rituximab y los inhibidores de JAK, son eficaces para reducirlos.
2. Los efectos del tratamiento de la AR sobre el tejido pulmonar o la pleura
En principio, cualquier medicamento que suprima eficazmente los procesos inflamatorios inmunitarios que causan la AR también debería ser eficaz para todas las manifestaciones de la enfermedad, en todos los órganos. Esto es generalmente cierto, y en muchos casos los primeros signos de enfermedad pulmonar o pleural en la tomografía computarizada nunca progresan hasta el punto de que la persona afectada se quede sin aliento o desarrolle tos, debido a la efectividad de los medicamentos que está tomando. Sin embargo, cuando se descubre que la enfermedad pulmonar por AR empeora, puede ser difícil decidir si se debe a que la terapia existente no es completamente efectiva para suprimir el proceso inflamatorio de la AR o, alternativamente, a que la terapia en sí tiene un efecto tóxico directo en el pulmón. o un efecto indirecto como consecuencia de infecciones respiratorias.
El metotrexato (MTX) es uno de los fármacos antirreumáticos modificadores de la enfermedad (FAME) más importantes utilizados para tratar la AR. Muy raramente se asocia con una reacción pulmonar alérgica, llamada neumonitis por hipersensibilidad (en menos del 1% de las personas). Esto suele ocurrir temprano, dentro del primer año de tratamiento, pero puede retrasarse hasta 3 años después de comenzar el tratamiento. Los pacientes se enferman al cabo de unos días, con dificultad para respirar, fiebre y malestar. Detener el MTX y administrar dosis altas de esteroides durante un período breve es suficiente para que la mayoría de los casos se recuperen. Sin embargo, debido a que la neumonitis por hipersensibilidad puede ser grave e incluso poner en peligro la vida, las personas con enfermedad pulmonar preexistente (como la EPOC) no inician el tratamiento con MTX si se considera que podrían no sobrevivir a la neumonitis por MTX en caso de que ocurriera. Aparte de esta reacción y de la posibilidad de aumentar los nódulos reumatoides, no hay evidencia de que el MTX aumente la probabilidad de que se produzcan otras complicaciones pulmonares asociadas a la AR, como la EPI, y por el contrario, puede tener un efecto protector al tratar de manera tan eficaz. el proceso subyacente de la enfermedad de AR.
La sulfasalazina se ha asociado con un síndrome similar al lupus en el que se observa enfermedad pleural, y también con una neumonía "eosinofílica" por hipersensibilidad. Estos no son eventos comunes y generalmente son reversibles después de suspender el tratamiento.
La leflunomida se ha asociado con muy poca frecuencia con el desarrollo de EPI, particularmente en personas asiáticas.
Los primeros informes sobre los inhibidores del TNF (TNFi) sugirieron un vínculo con la EPI progresiva y la muerte. Sin embargo, ha sido difícil determinar si este vínculo fue causado por los medicamentos, ya que inicialmente los TNFi se administraron a personas con EPI grave avanzada con un alto riesgo de infecciones respiratorias y una baja probabilidad de supervivencia. No se ha encontrado que esta clase de agente biológico cause EPI en personas con otras enfermedades impulsadas por el sistema inmunológico, que en sí mismas no están asociadas con enfermedades pulmonares (p. ej., psoriasis, colitis), pero aún así es importante tener precaución al comenzar con un paciente con enfermedad pulmonar grave y alto riesgo de una infección de pecho en tratamiento biológico.
Actualmente, rituximab , abatacept y micofenolato de mofetilo son opciones preferidas sobre TNFi, en parte debido a un riesgo algo menor de infecciones respiratorias.
4. Infecciones de pecho
Las personas con AR y enfermedad pulmonar tienen varias razones para tener un mayor riesgo de sufrir infecciones respiratorias (bronquitis y neumonía). En primer lugar, debido a que el pulmón está dañado, las defensas naturales contra las infecciones se reducen. Esto empeora en personas que fuman o están expuestas a vapores u otras toxinas pulmonares, y se debe hacer todo lo posible para dejar de fumar. Esto va más allá del hecho de que fumar reduce la eficacia de los FAME y el TNFi. En segundo lugar, los tratamientos para la AR (todos los FARME y los biológicos) funcionan suprimiendo el sistema inmunológico. Al hacerlo, reducen las defensas del organismo contra las infecciones y, por tanto, aumentan el riesgo de sufrir infecciones. Además, puede desarrollarse un ciclo no deseado en el que los FAME y las terapias biológicas deben interrumpirse para permitir la recuperación de las infecciones respiratorias, lo que a su vez resulta en un brote de la AR y su enfermedad pulmonar, lo que lleva a un mayor daño pulmonar e incluso una mayor susceptibilidad a las infecciones. .
Es necesario lograr un equilibrio entre el riesgo de infección y el tratamiento del proceso reumatoide subyacente. Las medidas útiles incluyen evitar el contacto con fuentes de infección, como espacios concurridos, mantenerse al día con las vacunas (gripe anualmente, vacuna neumocócica de polisacáridos PPV una vez) y ejercicios respiratorios para ayudar a eliminar las secreciones pulmonares de forma natural. Dejar de fumar es muy importante.
Si bien todos los FARME y las terapias biológicas conllevan un mayor riesgo de infección, cada vez está más claro que los esteroides (prednisolona) confieren el mayor riesgo de todos, y se debe hacer todo lo posible para suspender el tratamiento con esteroides orales (prednisolona) en personas con enfermedad pulmonar reumatoide. .
Actualizado: 29/10/2019